Tendonul lui Ahile
Tendonul lui Ahile sau tendonul calcanean (Tendo calcaneus) numit și tendonul calcanean al lui Ahile (Tendo calcaneus Achillis) este tendonul mușchiului triceps sural (care este compus din mușchiul gastrocnemian și mușchiul solear) care se inseră pe tuberozitatea calcaneului și este situat subcutanat în planul superficial distal al regiunii posterioare a gambei. Este cel mai gros, cel mai rezistent și cel mai puternic tendon al corpului uman. Cea mai frecventă leziune este ruperea tendonului, după un efort violent, mai ales la sportivi; la început poate fi parțială, devenind totală numai după câteva zile. Alte manifestări patologice legate de tendonul lui Ahile sunt modificărilor degenerative (tendinoze) și inflamatoare (tendinite și paratendinite), scurtările congenitale sau dobândite ale tendonului, bursitele supracalcaneene și retroahileene (boala Haglund). Numele tendonului vine de la vestitul erou grec Ahile, care a murit din cauza unei răni a călcâiul său vulnerabil, fiind rănit de Paris cu o săgeată mortală în războiul troian.[1][2][3][4][5]
Descrierea
modificareTendonul calcanean al lui Ahile este tendonul comun al mușchiului gastrocnemian și mușchiului solear. Este cel mai gros (și voluminos) și cel mai puternic tendon al corpului omenesc și corespunde feței posterioare a articulației talocrurale.[1][2][3][4]
Având aproximativ 15 cm lungime, el începe aproape de mijlocul gambei; fața sa anterioară primește fibre musculare de la mușchiul solear aproape până la capătul său inferior. El coboară vertical, îngustându-se, și devine treptat mai rotunjit atingând lățimea sa minimă la nivelul articulației talocrurale (la aproximativ 4 cm deasupra calcaneului), sub acest nivel, el se lărgește și se inseră la mijlocul feței posterioare a calcaneului pe tuberozitatea calcaneului.[1][2][3][4]
Variabilitatea sa dependentă de vârstă în locurile terminale de inserție a tendonului calcanean poate explica de ce tendinopatia calcaneană este rar întâlnită la copii și adolescenți. Această variabilitatea are de asemenea importanță pentru alegerea adecvată a locului de acces chirurgical în apropierea inserției tendonului calcanean pentru a reduce riscul leziunilor iatrogenice ale tendonului.[5][6][7][8][9]
Fibrele tendonului calcanean nu sunt așezate strict vertical, fiind dispuse în spirală, cu un grad variabil de spiralizare. Fibrele tendonului se răsucesc lateral la 90° în timp ce coboară, astfel încât fibrele provenite din mușchiul gastrocnemian se inseră pe calcaneu mai lateral, iar cele originare din mușchiul solear mai medial.[10]
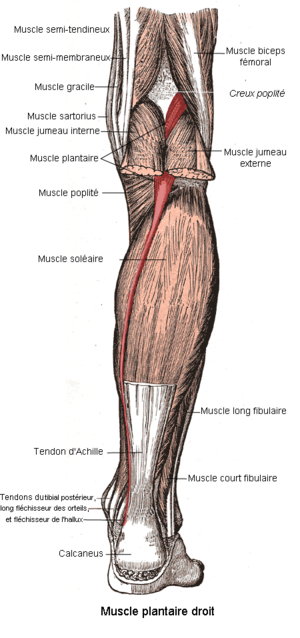
Fibrele tendonului mușchiului plantar fuzionează în proporții diferite cu fibrele tendonului calcanean, uneori contopind-se în întregime la locul de inserție a tendonului calcanean sau se inseră în aponevroza plantară.[5]
Rezistența la tracțiune
modificareRezistență estimată la rupere prin tracțiune a unui tendon calcanean fetal crește de la 2 kg la 6 luni după concepție până la 18 kg la nou-născutul la termen. La adulți, rezistență medie estimată la rupere prin tracțiune a tendonului calcanean este de 192 kg, scăzând până la 160 kg la vârsta de optzeci de ani, ceea ce explică de ce rupturile tendonului calcanean sunt rareori întâlnite la tineri.[5][11][12]
Vascularizația
modificareVascularizația tendonului calcanean este slabă; artera predominantă este o ramură recurentă a arterei tibiale posterioare, care irigă în principal țesuturile peritendinoase.[13] Există o irigație suplimentară din paratenon (țesutul peritendinos). Porțiunea proximală a tendonului are o irigație suplimentară din ramurile arteriale intramusculare, iar porțiunea distală dintr-o rețea periostală de pe fața posterioară a calcaneului.[14][15]
Studiile de microdisecție și angiografice au identificat trei teritorii vasculare principale: o regiune proximală, o regiune mijlocie hipovasculară și o regiune distală. Artera tibială posterioară irigă în special regiunea proximală și regiunea distală, iar regiunea mijlocie este irigată cu sânge relativ slab din artera fibulară. Aceste descoperiri susțin studiile anterioare care arătau că regiunea mijlocie hipovasculară a tendonului calcanean este zona cea mai predispusă la rupere și care subliniau importanța evitării întreruperii vascularizației tendonului în timpul intervențiilor chirurgicale percutanate.[15][16][17]
Vascularizația pielii care acoperă tendonul calcanean variază în funcție de locație: pielea de pe partea medială a tendonului este irigată de artera tibială posterioară iar cea de pe partea laterală de către artera fibulară. Pielea care acoperă fața posterioară a tendonului este cea mai puțin vascularizată; inciziile mediale sau laterale ale pielii care înconjoară tendonul reduc complicațiile post-chirurgicale de cicatrizare comparativ cu o abordare chirurgicală posterioară directă.[5][18]
Tendonul calcanean nu este singurul flexor plantar al gleznei, și aceasta este unul din motivele pentru care rupturile tendonului calcanean nu se manifestă întotdeauna clinic în mod vădit. Cu toate acestea, el este un loc frecvent al proceselor patologice datorită susceptibilității sale la ruptură, modificărilor degenerative (tendinoze) și inflamatoare (tendinite și paratendinite); zona de avascularitate relativă a țesutului median al tendonului este cea în care apar majoritatea problemelor.[5]
Raporturi
modificareTendonul calcanean este situat subcutanat și corespunde feței posterioare a articulației talocrurale. Tendonul calcanean Ahile poterior este acoperit de piele și fascie, iar anterior vine în raport cu flexorii profunzi de care este separat prin lama profundă a fasciei crurale. Corpul muscular al mușchiului flexor lung al halucelui se afla sub fascia profundă a feței anterioare a tendonului. Mai jos, tendonul calcanean vine în raport cu calcaneul.[1][2][3][4]
Nervul sural (nervul safen extern) intersectează marginea sa laterală la aproximativ 10 cm deasupra inserției sale; nervul este în special vulnerabil aici la leziuni iatrogenice în timpul intervenției chirurgicale.[5]
Acest tendon este înconjurat distal de 2 burse seroase: una principală, bursa tendonului calcanean (Bursa tendinis calcanei), situată înaintea lui și care-l separă de calcaneu, iar alta accesorie, bursa subcutanată calcaneană (Bursa subcutanea calcanea), situate posterior și este variabilă.[1][2][3][4]
Pe viu, pielea este deprimată de presiunea atmosferică și formează de-a lungul marginilor și puțin înaintea tendonului două șanțuri verticale adânci, numite șanțul retromaleolar medial și șanțul retromaleolar lateral.[1][2][3]
Bursele calcaneene
modificareExistă trei burse în jurul călcâiului în care apar bursele.
Cea mai comună este bursa tendonului calcanean (Bursa tendinis calcanei), numită și bursa sinovială a tendonului calcanean (Bursa sinovialis tendinis calcanei), bursa retrocalcaneană, bursa preahiliană, care se află între tendonul calcanean și partea superioară, netedă, a feței posterioare a calcaneului. Aproape constant, ea are un perete bursal anterior compus din fibrocartilaj și un perete posterior subțire, care se contopește cu epitendonul (epitendineul) subțire a tendonului calcanean. Dorsiflexia (flexiunea dorsală) piciorului în articulația gleznei duce la compresia bursei.[1][2][3][4]
Mai puțin frecvente sunt bursa subcutanată calcaneană, numită și bursa calcaneană subcutanată (Bursa subcutanea calcanea) sau bursa retroahiliană (Bovis), de natură adventițială, așezată superficial față de tendonul calcanean între piele și fața posterioară a calcaneului și bursa subcalcaneană situată între fața inferioară a calcaneului și originea aponevrozei plantare.[1][2][3][4][5]
O tuberozitate calcaneană supero-laterală proeminentă poate apăsa pe fața profundă a tendonului calcanean unde el se inseră pe calcaneu (boala Haglund). Aceasta este adesea asociată cu o bursită retrocalcaneană, iar simptomele sunt exacerbate prin dorsiflexia piciorului în articulația gleznei, deoarece această mișcare crește presiunea din interiorul bursei și presează calcaneul pe inserția tendonului.[5][19]
Referințe
modificare- ^ a b c d e f g h Victor Papilian, Anatomia omului, Volumul I – Aparatul locomotor, Ediția a XI-a, revizuită integral de prof. univ. dr. Ion Albu, Editura ALL, 2006
- ^ a b c d e f g h Z. Iagnov, E. Repciuc, I. G. Russu, Anatomia omului. Aparatul locomotor, Editura Medicală, București, 1962
- ^ a b c d e f g h Viorel Ranga, Anatomia omului, vol. 2 - Membrele, Editura CERMA, 2002
- ^ a b c d e f g Mihail Ștefaneț, Anatomia omului. Volumul I, Chișinău, Centrul Editorial-Poligrafic Medicina, 2007
- ^ a b c d e f g h i Susan Standring. Gray's Anatomy: The Anatomical Basis of Clinical Practice. Expert Consult - Online and Print. 41st Edition. Publisher: Elsevier, 2016
- ^ Snow SW, Bohne WH, DiCarlo E 1995 Anatomy of the Achilles tendon and plantar fascia in relation to the calcaneus in various age groups. Foot Ankle Int 16:418–21.
- ^ Kim PJ, Martin E, Ballehr L et al 2011 Variability of insertion of the Achilles tendon on the calcaneus: an MRI study of younger subjects. J Foot Ankle Surg 50:41–3.
- ^ Kim PJ, Richey JM, Wissman LR et al 2010 The variability of the Achilles tendon insertion: a cadaveric examination. J Foot Ankle Surg 49:417–20.
- ^ Lohrer H, Arentz S, Nauck T et al 2008 The Achilles tendon insertion is crescent-shaped: an in vitro anatomic investigation. Clin Orthop Relat Res 466:2230–7.
- ^ Cummins EJ, Anson BJ 1946 The structure of the calcaneal tendon (of Achilles) in relation to orthopedic surgery, with additional observations on the plantaris muscle. Surg Gynecol Obstet 83:107–16.
- ^ Yamada H 1970 Strength of Biological Materials. Huntington, NY: Robert E. Krieger.
- ^ Takigawa M 1953 Study upon strength of human and animal tendons. J Kyoto Pref Med Univ 53:915–33.
- ^ Salmon M, Taylor GI, Razaboni RM 1994 Anatomic Studies: Arteries of the Muscles of the Extremities and the Trunk: Arterial Anastomotic Pathways of the Extremities. St Louis: Quality Medical Publishers.
- ^ „Carr AJ, Norris SH 1989 The blood supply of the calcaneal tendon. J Bone Joint Surg Br 71:100–1” (PDF). Arhivat din original (PDF) la . Accesat în .
- ^ a b Chen TM, Rozen WM, Pan WR et al 2009 The arterial anatomy of the Achilles tendon: anatomical study and clinical implications. Clin Anat 22:377–85.
- ^ Ahmed IM, Lagopoulos M, McConnell P et al 1998 Blood supply of the Achilles tendon. J Orthop Res 16:591–6.
- ^ Zantop T, Tillmann B, Petersen W 2003 Quantitative assessment of blood vessels of the human Achilles tendon: an immunohistochemical cadaver study. Arch Orthop Trauma Surg 123:501–4.
- ^ Yepes H, Tang M, Geddes C et al 2010 Digital vascular mapping of the integument about the Achilles tendon. J Bone Joint Surg Am 92:1215–220.
- ^ Tratat de patologie chirurgicală (sub red. Prof. dr. E. Proca). Vol. III – Ortopedia (Coordonator: Prof. dr. A. Denischi). Editura Medicală, București, 1988.